आपल्याला वाटते त्यापेक्षा अनेक जोडपी इन्फर्टिलिटी (वंध्यत्वाने) पीडित आहेत. जगभरात आठ पैकी साधारणपणे एक जोडपे या समस्येने ग्रासले आहे. लक्षात घेण्याजोगी गोष्ट ही की ही समस्या स्त्रिया आणि पुरुष दोघांनाही समप्रमाणात ग्रासते. तुम्ही स्वतः किंवा तुमच्या माहितीतले कुणी संततीप्राप्तीसाठी झगडत असले, तर त्यांनी इन्फर्टिलिटी मागची कारणे काय असतात हे समजून घेणं आवश्यक आहे.
पीसीओएस हा स्त्रियांना होऊ शकणारा एक हार्मोनल विकार आहे. मासिक पाळी सुरु होण्यापासून ते रजोनिवृत्तीच्या वयोगटातल्या जगभरात सुमारे ८ ते १३ % (म्हणजे साधारणतः दहात एक) स्त्रियांना हा विकार असल्याचे आढळते. भारतात हेच प्रमाण दहात तीन असे तिप्पट आहे.
पीसीओएस (PCOS) मागची कारणं काय आहेत?
या मागची अचूक कारणे अज्ञात आहेत. ती कारणे अनुवांशिक, हार्मोन आणि जीवनशैली यांच्याशी संबंधित आहेत असं आढळतं. पीसीओएस प्रभावीत स्त्रीची आई, बहीण किंवा मावशी यांनाही तीच बाधा असल्याचे आढळते.
पीसीओएस ची लक्षणे कोणती?
पीसीओएस ची लक्षणे वेगवेगळ्या स्त्रियांसाठी वेगवेगळी असू शकतात. शिवाय, कालपरत्वे ती लक्षणे बदलतात सुद्धा. काही स्त्रियांच्या बाबतीत लक्षणे अगदी मोजकी आणि सौम्य असतात तर काहींच्या बाबतीत ती तीव्र आणि पुष्कळ असू शकतात.
पीसीओएसचं निदान कसं करतात?
पूर्व-वैद्यकीय चिकित्सेची माहिती, नवी वैद्यकीय तपासणी, ब्लड टेस्ट आणि अल्ट्रासाउंड या सर्व गोष्टींच्या आधारे पीसीओएस चे निदान केले जाते. फक्त अल्ट्रासाउंड मध्ये अंडाशयावर अनेक सिस्ट्स दिसले तर त्याचा अर्थ पीसीओएस विकार उपस्थित असतोच असा नाही.
पीसीओएसचे निदान नक्की करण्यासाठी पुढील तीन पैकी किमान दोन लक्षणे दिसणे आवश्यक आहे
पीसीओएस असेल तर आरोग्याला काय अपाय होऊ शकतात?
अनेक पीसीओएस बाधित स्त्रियांना आपले वजन कंट्रोल करणे अवघड जाते. वजन कमी करणे सहज जमत नाही. काही स्त्रिया मात्र वजन मेंटेन करू शकतात पण तरीसुद्धा त्या पीसीओएस च्या जोडीला एंड्रोजेन हार्मोनचा अतिस्त्राव, मधुमेह, ह्रदयविकार तसेच प्रजननाची अक्षमता यासारख्या समस्यांना तोंड देत असतात. पीसीओसेस चा विकार असेल तर अशा स्त्रिया काळजीने आणि निराशेने ग्रासलेल्या आढळतात. त्यांना नैसर्गिकरित्या गर्भधारण करणे अवघड असते.
अशा अवस्थेत मधुमेह (डायबेटीस), उच्च रक्तदाब, ह्रदयाचे शिवाय रक्तवाहिन्यांचे विकार (हार्ट अटॅक, स्ट्रोक) यांचा धोका वाढतो. सक्रिय जीवनशैली, आरोग्यदायक आहार आणि बेताचे वजन यांमुळे आपण हा धोका कमी करू शकतो. ज्या स्त्रियांना मासिक पाळी येत नाही त्यांच्या गर्भाशयाची अंतर्गत त्वचा (लायनिंग) जाड होऊन त्यांना गर्भाशयाचा कर्करोग एंडोमेट्रिअम कॅन्सर होण्याची रिस्क असते.
पीसीओएस असलेल्या स्त्रियांना गर्भधारणा शक्य आहे का?
या प्रश्नाचं उत्तर होय, गर्भवती होणे शक्य आहे असे आहे. पीसीओएस गर्भधारणेच्या आड येणाऱ्या कारणांपैकी एक मोठे कारण असले तरी त्यावर उपाय करता येतात.
पीसीओएस असलेल्या स्त्रियांना गर्भवती होण्यासाठी कोणते पर्याय उपलब्ध आहेत?
ओव्यूलेशन इंडकशन आरोग्यदायी आहार, रोजचा शारीरिक व्यायाम यांमुळे मासिक पाळी नियमित करून प्रजननक्षमता सुधारण्यासाठी मदत होते.
गर्भधारणेची दुसरी काही कारणे नाहीत याची खातर जमा केल्यानंतर बीजांड-विमोचन सुकर करण्यासाठी औषधोपचार सुरु करता येतात.
प्रजननासाठी सहाय्य्यभूत असणाऱ्या तंत्राचा अवलंब: सुनियोजित समागम करूनसुद्धा, किंवा पतीशी संबंधित काही कारणांमुळे गर्भधारणा झाली नाही तर गर्भाशयामध्ये कृत्रिमरीत्या विर्यसिंचन करून गर्भाधान घडवून आणण्याचा (इंट्रा-युटेरिन इनसेमिनेशन- आययुआय- IUI) प्रयत्न करता येतो. आययुआय तंत्र अनेक वेळा वापरूनसुद्धा गर्भाधान झाले नाही, किंवा अन्य काही पौरुषीय कारण असले तर आयव्हीएफ (इनव्हिट्रो फर्टिलायझेशन – IVF) किंवा आयसीएसआय (इंट्रासायटोप्लास्मिक स्पर्म इंजेक्शन- ICSI) यासारख्या उपायांचा अवलंब करावा लागतो.
गर्भाशयाच्या अंतर्गत त्वचेच्या आवरणाला एंडोमेट्रियम म्हणतात. हे आवरण गर्भाशयाच्या बाहेर कुठे असले तर त्याला एंडोमेट्रीओसिस म्हणतात. साधारणतः दहामध्ये एखाद्या स्त्रीला हा विकार होतो.
एंडोमेट्रिओसिस होण्या मागची करणे काय आहेत?
एंडोमेट्रिओसिस का होते याची सर्व कारणे काय आहेत हे अद्याप पूर्णतः समजलेले नाही.
१. सर्वसाधारणतः ओटीपोटामध्ये वेदना जाणवतात. या वेदना अनेक प्रकारच्या असू शकतात-
२. मासिकपाळी सुरु नसतानाही रक्तस्त्राव होणे किंवा रक्ताचे डाग दिसणे
३. रक्तस्रावाचे प्रमाण वाढणे
४. गर्भधारणा न होणे
५. बद्धकोष्ठता, जुलाब, पोटात मळमळ यासारखे, विशेषतः मासिकपाळीच्या काळात,
पचनक्रियेसंबंधी विकार
मात्र, काही स्त्रियांच्या बाबतीत यांपैकी कोणतेही लक्षण आढळत नाही.
एंडोमेट्रिओसिसचा गर्भधारणेशी काय संबंध?
एंडोमेट्रिओसिसमुळे गर्भधारणेत अनेक प्रकारे व्यत्यय येऊ शकतो. बीजांडनलिकेला जखम (व्रण) होणे, ओटीपोटाच्या (पेल्व्हिस) रचनेमध्ये बदल होणे, त्या भागात इन्फ्लामेशन मुळे सूज येणे, रोगप्रतिकार व्यवस्थेमध्ये फेरफार घडून येणे, बीजांडांची गुणवत्ता खालावणे, आणि भ्रूणाचे गर्भाशयात प्रत्यारोपण न होणे यासारख्या अडचणी एंडोमेट्रिओसिसमुळे निर्माण होऊ शकतात.
एंडोमेट्रिओसिसचे निदान कसे करतात?
एंडोमेट्रिओसिस असल्याची शंका डॉक्टरना आली तर शारीरिक तपासणी केली जाते आणि आधीची मेडिकल हिस्टरी पहिली जाते. त्यानंतर तुमचे डॉक्टर अल्ट्रासाउंड करण्याचा सल्ला देऊ शकतात. बहुतेक वेळा अल्ट्रासाउंड दरम्यान अंडाशयामध्ये एन्डोमेट्रिऑटिक सिस्ट दिसून येतात. पण ते नेहमीच उपस्थित असतात असे नाही. अल्ट्रासाऊंडमध्ये वरवरचे उथळ व्रण दिसून येत नाहीत. निश्चित निदान करण्यासाठी मग लॅप्रोस्कोपी किंवा खुली शस्त्रक्रिया करावी लागते.
एंडोमेट्रिओसिसशी संबंधित वंध्यत्वाचा कसा उपचार केला जातो?
एंडोमेट्रिओसिसच्या प्रत्येक केसमध्ये लॅप्रोस्कोपी करायला लागतेच असे नाही. स्त्रीचे वय, वंध्यत्वाचा कालावधी, वेदनेचा प्रकार इत्यादी गोष्टी विचारात घ्याव्या लागतात. जर खूप वेदना असतील तर लॅपरोस्कोपी किंवा शस्त्रक्रियेचा विचार करणे संयुक्तिक असते. जर वंध्यत्वाला इतर काही कारण नसले किंवा एन्डोमेट्रिओसिसची तीव्र लक्षणे स्पष्ट दिसत असली तर लॅप्रोस्कोपी किंवा लॅप्रोटोमी (मोठा छेद घेणे) यांचा विचार करावा लागतो.
वेदना कमी करण्यासाठी औषधयोजना करणे काही वेळेस पुरेसे असते. परंतु गर्भनिरोधक गोळ्या, प्रोजेस्टिन, GnRH किंवा डानाझोल सारख्या गोळ्यांमुळे गर्भधारणक्षमता वाढते याबद्दल कोणताही पुरावा उपलब्ध नाही. शस्त्रक्रियेपूर्वी किंवा नंतर औषधोपचार करत राहण्यामुळे वंध्यत्वावर योग्य उपाययोजना करणे पुढे ढकलले जाते, त्यामुले योग्य उपचार करण्यामध्ये विनाकारण विलंब होतो.
अगदी तरुण वयात माईल्ड एन्डोमेट्रिओसिसचे निदान झाले असले तर अशा स्त्रिया शस्त्रक्रियेनंतर नैसर्गिकरित्या गर्भधारणेची वाट पाहू शकतात. जर अपेक्षित आणि थोड्या कालावधीत गर्भधारणा नाही झाली तर त्या IUI किंवा IVF/ICSI यांचा अवलंब करण्याचा विचार करू शकतात. एन्डोमेट्रिओसिसची लक्षणे असलेल्या स्त्रिया आणि IVF/ICSI चा अवलंब करणाऱ्या बाकीच्या स्त्रिया यांच्यामध्ये मातृत्व मिळण्याचे यशाचे प्रमाण साधारणतः सारखेच आहे.
बीजांडवाहक नलिका अतिशय नाजूक असतात. गर्भाशयाच्या दोन्ही बाजूने निघून त्या अंडाशयापर्यंत पोचतात. बीजांडउत्सर्जन (ओव्यूलेशन) झाल्यावर नलिकेतून स्त्रीबीजाला गर्भाशयाच्या दिशेने प्रवास करावा लागतो. त्याचवेळी (संबंध ठेवले गेले तर), गर्भाशयामधून शुक्राणू वरच्या दिशेने प्रवास सुरु करतात. बीजांडनलिकेमध्येच शुक्राणू आणि स्त्रीबीज यांचा संयोग होऊन फर्टीलायझेशन होते. त्यानंतर गर्भाच्या प्रत्यारोपणासाठी फलित स्त्रीबीजाचा गर्भाशयाच्या दिशेने प्रवास सुरु होतो. जर बीजांडनलिकेत कोणत्याही प्रकाराची अडसर असली तर नैसर्गिकरित्या गर्भधारणा होणे दुरापास्त असते.
ट्यूबल फॅक्टर इंफर्टीलिटीबद्दल 10 महत्त्वपूर्ण मुद्दे:
प्रत्येक स्त्रीकडे जन्मापासूनच स्त्रीबीजांचा ठराविक साठा असतो. त्यात कधीही भर पडत नाही. प्रजननक्षम आयुष्यात तिच्या शरीरात दर महिन्यात ह्या साठ्यातील फोलिकल्सचा एक गट (प्रत्येक फॉलिकल मध्ये एक अपरिपक्व स्त्रीबीज) भरती होतो. दर महिन्यात ह्या गटातले फक्त एकच स्त्रीबीज परिपक्व होऊ शकते. जी स्त्रीबीजे परिपक्व होत नाहीत ती सर्व अट्रेसीया नामक प्रक्रियेने नष्ट होतात. जोपर्यंत गर्भधारण होत नाही तोपर्यंत ही प्रक्रिया महिनोंमहिने रजोनिवृत्तीपर्यंत (बीजांडांचा साठा संपेपर्यंत) चालू राहते.
अंडाशयातील उर्वरित स्त्रीबीजांच्या एकूण संख्येला अंडाशय-साठा (ओव्हेरियन रिझर्व्ह) म्हणतात. जर हा साठा खालावलेला असला तर ‘लो एग रिसेर्व्ह’ असे म्हणतात. वाढत्या वयाबरोबर असे घडणे स्वाभाविक आहे. परंतु, काही कारणांमुळे तरुण स्त्रियांमध्येसुद्धा एग रिझर्व्ह झपाट्याने ओसरलेला दिसतो.
बीजांडांचा साठा खालावण्याची करणे कोणती?
ओव्हेरियन रिझर्व्हवर वाढत्या वयाचा काय परिणाम होतो?
वय वाढते तसे बीजांडांचा साठा नैसर्गिकरित्या कमी होत जातो. स्त्रीबीजांची संख्या त्याचप्रमाणे त्यांची गुणवत्ताही कमी होत जाते. विशीच्या वयात स्त्रीची प्रजननक्षमता अत्त्युच्च असते. तिशीमध्ये, विशेषतः ३५ नंतर ती कमी होऊ लागते. वयाबरोबर गर्भाशयसुद्धा क्षीण होत जातो अशी समजूत अनेक वर्षे प्रचलित होती. परंतु, वाढत्या वयामुळे कमी होणाऱ्या प्रजननक्षमतेचे कारण मुख्यतः बीजांडांचा साठा आणि गुणवत्ता खालावणे हे आहे असे आता सिद्ध झले आहे. निरोगी आणि सक्षम बीजांड निर्मिती खुंटल्यामुळे वयाच्या पस्तिशीनंतर गर्भधारणेचे प्रमाण कमी होते तसेच गर्भपाताचे प्रमाण वाढते.
बीजांडांचा साठा खालावलेला आहे याचे निदान कसे करतात?
बीजांडांचा साठा खालावला आहे हे दर्शविणारी उघड लक्षणे असत नाहीत. काही स्त्रियांच्या बाबतीत मासिक पाळीचे चक्र २८ दिवसांवरून २५ दिवसांवर खाली आल्याचे दिसते. परंतु, अंडाशयातील साठ्याची वैद्यकीय तपासणी केल्यानंतरच याचे निदान होऊ शकते. ट्रान्सवाजिनल अल्ट्रासाऊंड द्वारे बीजांडकोषांची (AFC) मोजणी करणे आणि अँटी-मुलेरियन हार्मोन (AMH) साठी रक्त तपासणी करणे हे दोन्ही विश्वसनीय मार्ग आहेत.
ओव्हेरियन रिझर्व्ह तपासणी फर्टिलिटी ट्रीटमेंटसाठी महत्त्वाची का आहे?
अपत्यप्राप्तीची इच्छा बाळगणाऱ्या जोडप्यांसाठी बीजांडांच्या साठ्याची तपासणी एक महत्त्वाचे पाऊल आहे. ही चाचणी केली असता बीजांडांचा पुरेसा साठा शिल्लक आहे की नाही हे निश्चितपणे सांगता येते आणि पुढील उपायांची दिशा ठरवता येते. बीजांडसाठा कमी असला तर गर्भधारणेसाठी उपयुक्त कालावधी कमी मिळतो. त्यामुळे तातडीने उपाय योजना सुरु करण्याचा निर्णय करणे जोडप्यांसाठी उपयुक्त ठरते. यशप्राप्तीची शक्यताही सुधारते.
अशुक्राणुता (अझूस्पर्मिया) याचा अर्थ वीर्यामध्ये शुक्राणूंचा अभाव असणे. ज्या पुरुषांना अझूस्पर्मिया असतो त्यांना कामवासना आणि समागम यांत काही उणेपण भासत नाही. त्यांचे वीर्यसुद्धा सर्वसामान्य दिसते. त्यामुळे अशुक्राणुतेचे निदान वीर्य-तपासणीनंतरच होऊ शकते.
अशुक्राणुतेमागची कारणे कोणती?
वीर्यनलिकेतील अडथळ्यामुळे अशुक्राणुतेची अवस्था निर्माण होऊ शकते. अशा अडथळ्यांना प्रतिरोधक (ऑब्स्ट्रक्टिव्ह) घटक म्हणतात. यांव्यतिरिक्त इतरही काही घटक जबाबदार असू शकतात. पुरुषाचे वृषण (टेस्टीस) शुक्राणूंची निर्मिती करायला असमर्थ असतील, किंवा अल्पसंख्येत शुक्राणू निर्माण करत असतील तर त्यामागच्या कारणांना अप्रतिरोधक (नॉन-ऑब्स्ट्रक्टिव्ह) घटक म्हणतात.
प्रतिरोधक घटक (ऑब्स्ट्रक्टिव्ह अझूस्पर्मिया)
अप्रतिरोधक घटक (नॉन-ऑब्स्ट्रक्टिव्ह अझूस्पर्मिया)
अशुक्राणू अवस्थेचे निदान कसे करतात?
प्रयोगशाळेत वेगवेगळ्या दिवशी केलेल्या दोन्ही वीर्यतपासणीमध्ये शुक्राणूंचा अभाव आढळला तर हे निदान पक्के आहे असे समजावे. शक्तिशाली केन्द्रापसारी यंत्र (सेंट्रीफ्यूज) वापरून वीर्यातील द्रवपदार्थ वेगळा केला जातो व उर्वरित भागाची सूक्ष्मदर्शक यंत्राखाली (माइक्रोस्कोप) तपासणी केली जाते.
हे निदान झाल्यानंतरची पावले कोणती?
अशुक्राणुतेची तपासणी झाल्यानंतर तुमचे फर्टिलिटी डॉक्टर कदाचित तुम्हाला युरॉलॉजिस्ट तपासणीसाठी पाठवतील. तिथे वृषाणूंचा आकार, शुक्राणूवाहकनलिका उपस्थित आहेत का नाहीत याची खात्री, अधिवृषणावर सूज आहे की काय, शुक्राणूवाहक नलिकांमध्ये काही अडथळा आहे का याची तपासणी केली जाते.
पुढील चाचण्यांचा सल्ला दिला जाऊ शकतो:
उपायाचे कोणते पर्याय उपलब्ध आहेत?
शारीरिक तपासणी, रक्ततपासणी, सहचारिणीचे वय, तिची प्रजननक्षमता यांसंबंधी आडाखे बांधल्यावर काय उपाय योजायचे याबद्दल विचार केला जातो. घटक-कारणांची निश्चिती झाल्यानंतर योग्य उपाय कोणते याचा निर्णय होतो. काही केसेसमध्ये हार्मोनचे असुंतलन ठीक केले असता शुक्राणूसंख्येत वाढ दिसून येते. नसबंदी किंवा अन्य काही कारणामुळे शुक्राणूवाहक नलिकांमध्ये अडथळा तयार झाला असला तर तो शल्यक्रिया करून त्या पुन्हा पूर्ववत करता येतील की नाही याचा विचार करता येतो. काही पुरुषांच्या बाबतीत वृषणांमधील फुगलेल्या रक्तवाहिनीची (व्हेरिकोसील) शस्त्रक्रिया करणे शक्य असते. काही केसेसमध्ये ICSI कार्यपद्धतीसाठी शस्त्रक्रियाकरून शुक्राणू सुई वापरून बाहेर काढता येतात. मात्र अशी शस्त्रक्रिया यशस्वी होण्यासाठी अनुभवी, तज्ज्ञ सर्जन उपलब्ध असणे महत्त्वाचे आहे.
वृषाणूंमधून शुक्राणू बाहेर काढण्यासाठी कोणत्या पद्धती वापरल्या जातात?
शल्यक्रियेद्वारे वृषाणूंमधून शुक्राणू बाहेर काढण्याच्या काही पद्धती आहेत. अधिवृषणामध्ये बाहेरून सुई टोचून शुक्राणूंचा द्राव बाहेर खेचता येतो. या पद्धतीला परक्यूटेनीयस एपीडीडायमल स्पर्म एस्पिरेशन (PESA) असे म्हणतात. शल्यचिकित्सक वृषाणूतून शुक्राणू मिळतील अशा पेशी बाहेर काढू शकतात. या पद्धतीला टेस्टीक्यूलर स्पर्म एक्सट्रैक्शन (TESE) असे म्हणतात. छोटा छेद घेऊन सूक्ष्मशल्यक्रियेद्वारेसुद्धा वृषणामधून शुक्राणू मिळवता येतात. अशा शस्त्रक्रियेला माइक्रोसर्जिकल एपीडीडायमल स्पर्म एस्पिरेशन (MESA) म्हणतात. ज्या पुरुषांच्या बाबतीत शुक्राणूवाहक नलिकेतला अडसर शुक्राणूंच्या अभावाला जबाबदार आहे त्यांच्या बाबतीत शुक्राणू निर्मिती अबाधित असते. अशा केसेसमध्ये वरीलपैकी एक उपाय निवडायला लागतो. ज्या पुरुषांच्या बाबतीत शुक्राणूंच्या अभावाला अप्रतिरोधक घटक जबाबदार आहेत, त्यांच्या बाबतीत TESE किंवा micro-TESE चा अवलंब करावा लागतो. हे प्रोसिजर्स करूनही शुक्राणू न मिळण्याची शक्यता मनात ठेवावी लागते.
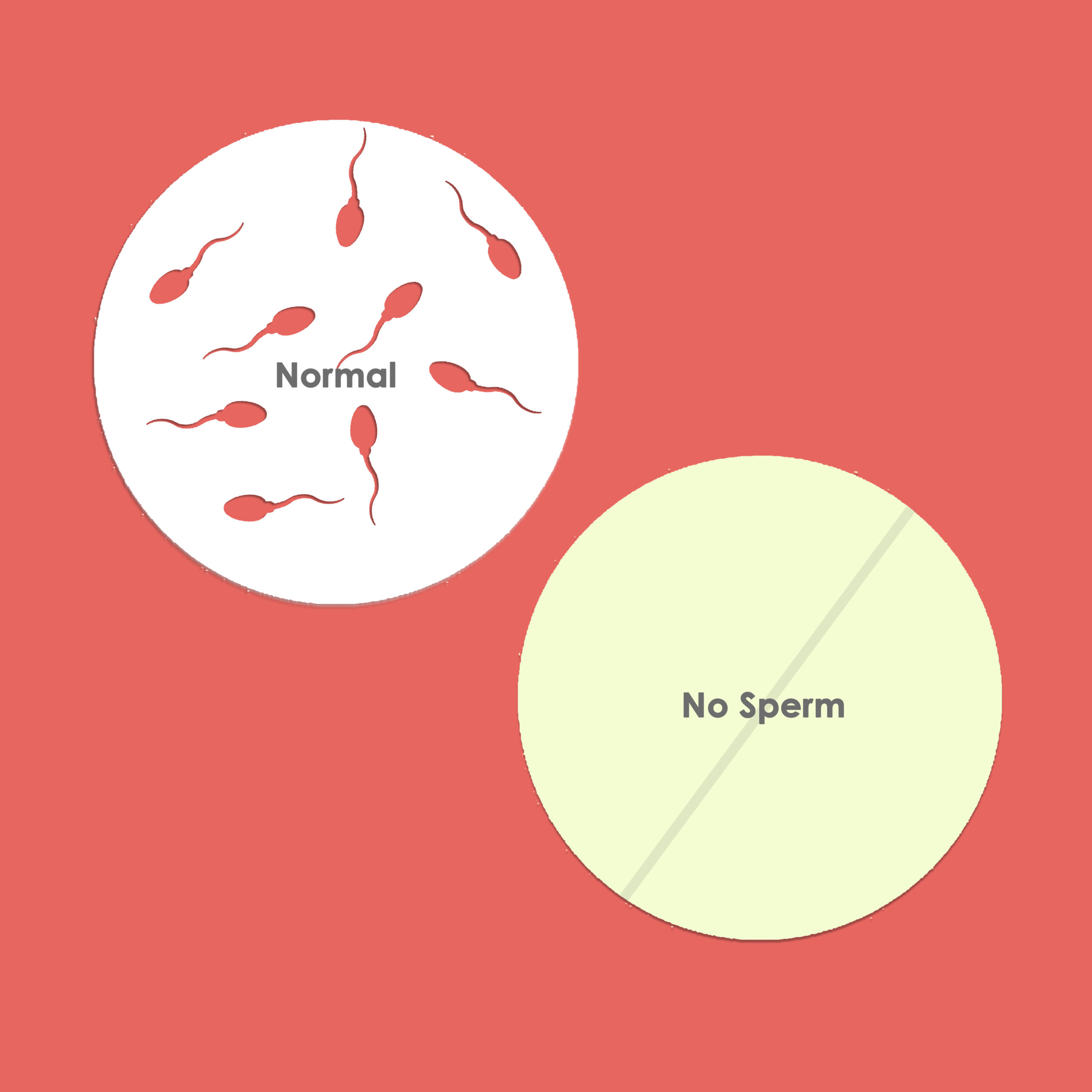

पुरुषांच्या प्रजनन अक्षमतेला बरेच वेळा शुक्राणूंचे संख्याबळ कमी पडणे हे कारण असते. याला ऑलिगोअस्थेनोटेराटोझुस्पेर्मिंया (Oligoasthenoteratozoospermia- OAT) म्हणतात. याचा साधा अर्थ असा की शुक्राणूंची संख्या कमी असते (लो काउन्ट), त्यांची चलन-शक्ती दुबळी असते (लो मोटिलिटी) आणि त्यांच्या रचनेत काहीतरी खोट (ऍबनॉर्मल मॉर्फोलॉजि) असते. वीर्यपरीक्षेनंतर नेमकी स्थिती काय आहे ते सांगता येते.
वीर्यपरीक्षा (सिमेन टेस्ट)
फर्टिलिटी संबंधी तक्रारींचे निवारण करू इच्छिणाऱ्या जोडप्यांनी वीर्यपरीक्षा करून घेणे आवश्यक आहे. योग्य उपाय निवडण्याच्या प्रक्रियेचा तो एक महत्त्वाचा भाग आहे.
वर्ल्ड हेल्थ ऑर्गनायझेशनच्या (WHO) निकषांमध्ये पुढील सर्वसाधारण परिमाणे निर्देशित केली आहेत:
मात्रा : 1.4 ml किंवा त्याहून अधिक
शुक्राणूसंख्या: 16 मिलियन दर एमएल किंवा त्याहून अधिक
एकूण शुक्राणूसंख्या: 40 मिलियन किंवा त्याहून अधिक
चलनक्षमता (मोटिलिटी): पुढे प्रगती 30% किंवा त्याहून अधिक किंवा एकूण 42% (टोटल मोटिलिटी )
आकृतिबंध (मॉर्फोलॉजि): निदान चार टक्के नॉर्मल
वरील टेस्ट कमीतकमी दोन वेळा करावी लागते. पहिल्यांदा जरी काही ऍबनॉर्मलीटी आढळली तर पुन्हा टेस्ट करून खात्री करावी लागते.
OAT मागची कारणे कोणती?
पुष्कळ वेळा वीर्याचे अर्धवट किंवा अपुरे सॅम्पल घेतल्यामुळे चुकीचे रिझल्ट्स मिळतात. पुष्कळवेळा शुक्राणूंची संख्या निसर्गतःच वरखाली होते. म्हणूनच ही परीक्षा किमान दोन-तीन वेळा तरी करवून घ्यावी. त्यामुळे रिझल्ट्सची अनिश्चितता कमी होते.
OAT चे निदान नक्की झाल्यानंतर त्यावर योग्य उपाय कसा निवडतात?
OAT चा कारक घटक लक्षात घेऊन त्यावर उपाय व्हायला हवा. उदा. हार्मोन विकार असला किंवा संसर्ग झाला असला तर त्यावर उपाय करायला हवा. आरोग्याला पोषक असलेली जीवनशैली स्वीकारणे; दारू, तंबाखू आणि अमलीपदार्थांपासून दूर राहणे, वृषण-भागाला अतिउष्णतेपासून सुरक्षित ठेवणे अशा गोष्टी कटाक्षाने ध्यानात ठेवायला हव्यात. व्हिटॅमिनच्या पूरक गोळ्या, अँटी-ऑक्सिडंट आहार यांचा शुक्राणू-संख्या वाढवण्यासाठी फारसा उपयोग होत नाही असा निष्कर्ष अभ्यासाअंती निघाला आहे.
जीवनशैलीमध्ये योग्य बदल आणि इतर काही ट्रीटमेंट सुरु केल्यावर शुक्राणूसंख्येमध्ये सुधारणा दिसायला २-३ महिन्यांच्यावर कालावधी लागू शकतो.
उपाय करूनसुद्धा इन्फर्टिलिटीसंबंधित अन्य काही कारणांमुळे शुक्राणूसंख्येमध्ये सुधारणा दिसून आली नाही तर इंट्रा-युटेरिन इनसेमिनेशन – IUI, इनव्हिट्रो फर्टिलायझेशन -IVF याशिवाय इंट्रासायटोप्लास्मिक स्पर्म इंजेक्शन- ICSI यासारख्या प्रजनन-सहाय्यक तंत्रज्ञानाचा अवलंब करणे आवश्यक बनते.
वीर्यामध्ये शुक्राणूंची संख्या कमी असली तर गर्भधारणा अशक्य असते का?
शुक्राणूंची संख्या कमी असली तरीसुद्धा नैसर्गिक गर्भधारणा होऊ शकते. परंतु ती अपेक्षित काळात होईलच असे नाही की कधी होईल हे सांगता येत नाही. शुक्राणूसंख्येच्या कमतरतेचे निदान झाल्यानंतर फर्टिलिटी डॉक्टरचा सल्ला घेऊन ट्रीटमेंटचे पर्याय माहित करून घेणे केव्हाही हितावह असते.